Inleiding
U ondergaat of onderging een operatie aan uw endeldarm of dikke darm. Na de operatie kunt u last krijgen van vervelende darmklachten. U heeft uitleg gekregen over de oorzaak en behandelopties voor deze klachten. Hier kunt u alles nog eens rustig nalezen.
Wat is het Low Anterior Resectie-syndroom?
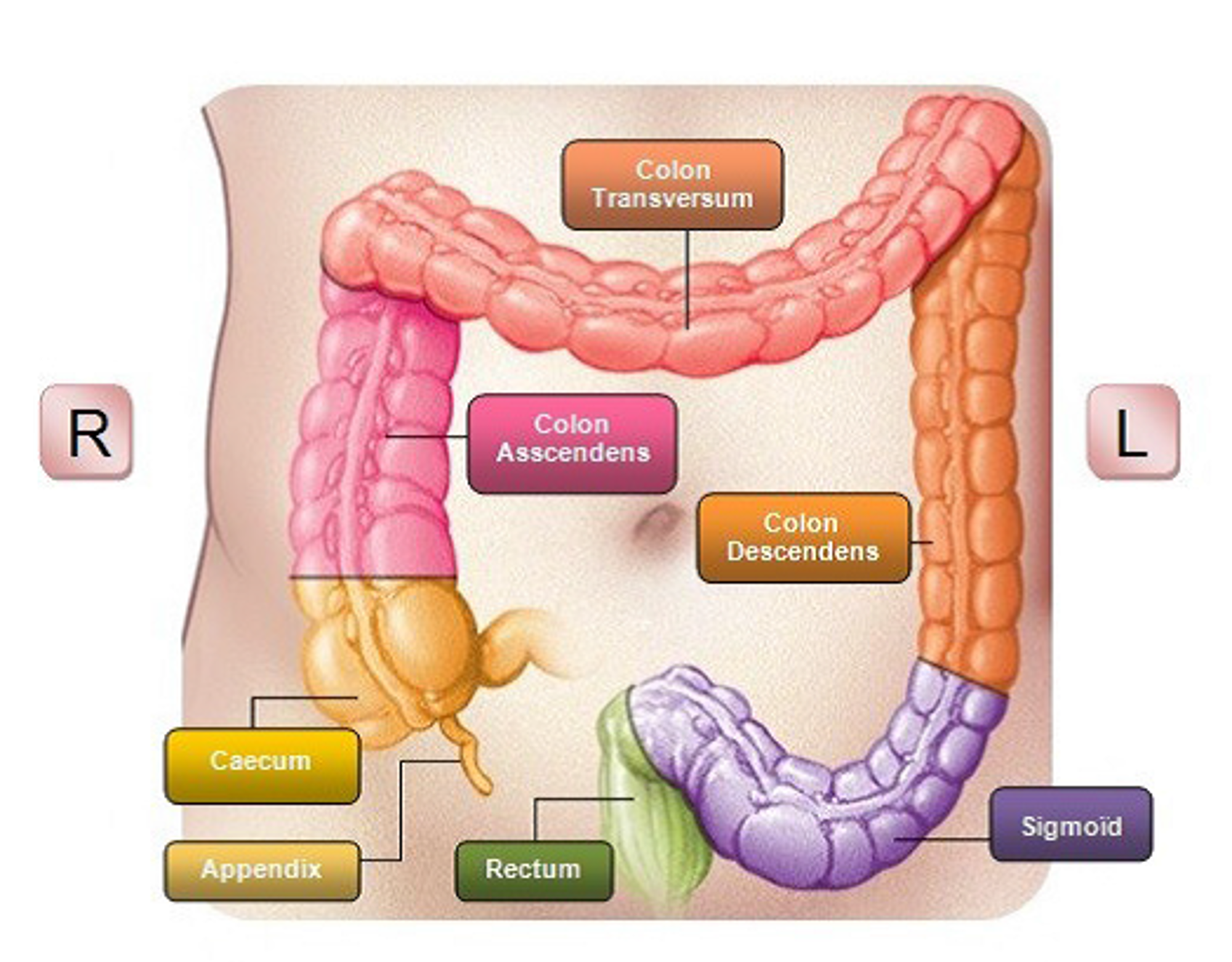
Dit is een verzamelnaam voor darmklachten die kunnen ontstaan na een ingreep ter hoogte van de endeldarm (rectum, zie afbeelding) en in mindere mate na een ingreep ter hoogte van het S-vormige deel van de darm (sigmoïd, zie afbeelding) en de dikke darm (colon, zie afbeelding).
Met betere chirurgische technieken en materiaal, en een voorbehandeling met radio- en/of chemotherapie, is het meestal mogelijk om de sluitspier te behouden. Zo krijgt u weer controle over de ontlasting en vermijden we een permanente dikke darmstoma (colostoma). Er kunnen wel functionele darmproblemen ontstaan die een grote impact op de levenskwaliteit hebben.
De dikke darm is verantwoordelijk voor de opname van vocht uit de darminhoud en beweegt de darminhoud voort richting de endeldarm. Deze endeldarm functioneert voornamelijk als reservoir en geeft signalen af als de darm vol is. Als een stuk van de dikke darm of de endeldarm ontbreekt, zijn deze functionaliteiten vermindert. Er kan minder vocht uit de darmen worden opgenomen, waardoor de ontlasting dunner wordt. De signaalfunctie valt weg, waardoor u niet meer het gevoel van aandrang heeft. Ook is het reservoir verkleind of niet aanwezig. Daarnaast kan de functie van de sluitspier verminderd zijn door de operatie, bestraling en/of chemotherapie. Hierdoor kan in kleine mate incontinentie ontstaan.
Tussen de 25% en 80% van de patiënten die een dikke darm of endeldarmoperatie ondergaan ontwikkelen LARS. De symptomen verschillen per patiënt, in ernst en in duur.
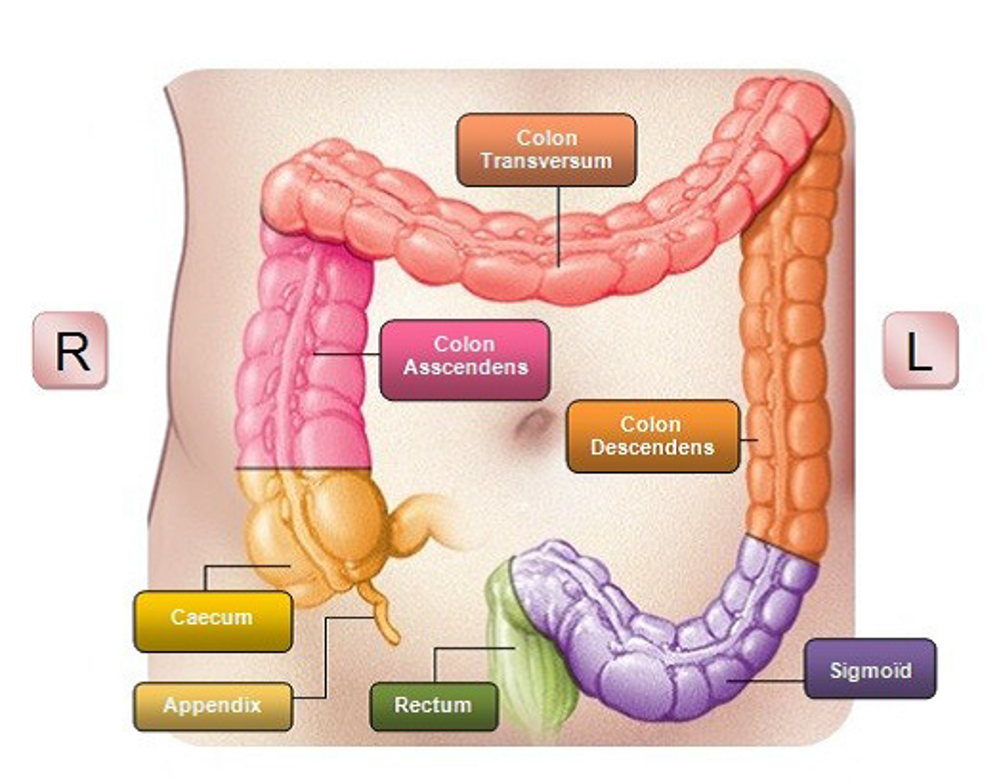
Low Anterior Resectie-syndroom
Symptomen
Veelvoorkomende symptomen van LARS zijn:
- Vaker naar het toilet voor ontlasting (soms meer dan 10x per dag), ook gedurende de nacht
- In een korte tijd (anderhalf tot twee uur) meerdere keren achter elkaar naar het toilet
- Dunnere ontlasting (soms waterdun) dan voor de operatie
- Een sterke aandrang van ontlasting die moeilijker uit te stellen is
- Soms ongewild verlies van ontlasting
- Wisselend ontlastingspatroon
- Winderigheid
- Obstipatie (verstopping)
Deze klachten komen het meest voor na een operatie aan de endeldarm. Uit recent onderzoek weten we echter dat ook na een operatie aan het S-vormige deel van de darm of na een operatie aan de dikke darm deze klachten kunnen voorkomen.
Deze klachten worden steeds minder in de drie tot zes maanden na de operatie. Het herstel duurt maximaal twee jaar. Het kan voorkomen dat de klachten nooit volledig verdwijnen. Het ontlastingspatroon wordt meestal nooit meer zoals het voor de operatie was.
Risicofactoren
Er zijn een aantal factoren die de kans op het ontwikkelen van LARS vergroten:
- Bestraling van de endeldarm voor of na de ingreep
- Chemotherapie na de ingreep
- Lage darmnaad: hoe lager deze gelegen is, hoe meer risico op LARS
- Een tijdelijk stoma
- Naadlekkage
- Vrouwelijk geslacht
- Hogere leeftijd
Adviezen
Met deze adviezen kunt u de klachten zelf verminderen wanneer u last heeft van (waterdunne) ontlasting:
- Drink niet meer dan 1,5 tot 2 liter vocht per dag.
- Als de klachten ernstig zijn, kunt u het beste isotone dranken gebruiken. Isotone drank wordt eerder in het bloed opgenomen dan water of andere drank. Vraag om een verwijzing naar een diëtist zij kunnen specifieke adviezen geven over de verdeling en het soort vocht die u het beste kunt nemen.
- Eet vaker kleine maaltijden, verspreid over de dag (5 tot 6 keer).
- Sla geen maaltijden over, dit verergert de waterige ontlasting.
- Vermijdt producten met zoetstoffen. De suiker vervangende zoetstoffen maken de ontlasting dunner.
- Beperk de inname van cafeïne. Dit versterkt het samentrekken van de darm.
- Eet vezelrijke producten, zoals graanproducten, groente en fruit. Dit dikt de ontlasting in en vertraagd de stoelgang.
- Eet zetmeelrijke producten, zoals aardappelen, peulvruchten en banaan. Zetmeel bindt vocht. Neem maximaal drie stuks fruit per dag. Teveel fruit versnelt de doorgang.
- Indien van toepassing stop met roken. Roken verhoogt de samentrekking van de darmen. Dit zorgt voor winderigheid.
Met deze adviezen kunt u de klachten zelf verminderen wanneer u last heeft van winderigheid en een opgeblazen gevoel:
- Eet vaker kleine maaltijden, verspreid over de dag (5 tot 6 keer).
- Sla geen maaltijden over, dit verergert de winderigheid
- Vermijd producten met zoetstoffen.
- Vermijd koolzuurhoudende dranken. Deze verhogen de winderigheid en een opgeblazen gevoel.
- Beperk de inname van cafeïne.
- Kauw voedsel goed en eet rustig, zonder veel te praten. Veel praten en snel eten verhogen de winderigheid en het opgeblazen gevoel.
- Indien van toepassing stop met roken. Dit zorgt voor winderigheid.
- Beperk het eten van kauwgum dit bevorderd winderigheid.
- Let op met gasvormende voedingsmiddelen:
- Koolsoorten
- Prei
- Ui
- Champignons
- Schorseneren
- Peulvruchten
- Knoflook
- Spruiten
- Paprika
- Bier
Behandelopties
Bekkenfysiotherapie
Spierversterkende oefeningen bij een bekkenfysiotherapeut in combinatie met dieetadviezen kan de sterke aandrang en ongewild verlies van ontlasting verminderen. Naast de verstoorde ontlasting, kan er na een endeldarmoperatie een stoornis ontstaan van zowel de blaaslediging als van de seksuele functies (zowel bij de man als bij de vrouw). Ook hierbij kan de bekkenfysiotherapeut u ondersteunen. Via de casemanager coloncare kunt u een verwijzing naar bekkenfysiotherapeut krijgen.
Medicijnen
Er zijn een aantal medicijnen die uw klachten kunnen verminderen. Uw arts kan deze medicijnen voorschrijven:
Psylliumvezels
Psylliumvezels of metamucil (Plantago) kan 2 keer per dag worden ingenomen met weinig water. Dit dikt de ontlasting in en neemt ook eventuele branderigheid bij de anus weg.
Psylliumvezels kunnen ook problemen van clusteren van ontlasting verbeteren. Hierdoor heeft u minder last van meerdere keren ontlasting binnen 1,5 tot 2 uur. Neem de psylliumvezels aan het einde van de maaltijd in.
Loperamide
Loperamide kan worden ingenomen als de ontlasting erg dun is. Loperamide dikt de ontlasting in en vermindert ook de aandrang en het aantal keren dat u ontlasting heeft. Neem loperamide een half uur voor de maaltijd in en eventueel voor de nacht als u ’s nachts klachten heeft (maximaal 4 keer per dag). LET OP: Loperamide kan ook verstopping geven als er te veel wordt ingenomen. Bouw rustig op en houd de klachten en de dikte van de ontlasting in de gaten.
Macrogol
Als de ontlasting te dik is, kan macrogol (movicolon) worden voorgeschreven. Deze moet u met voldoende water innemen. De macrogolzouten houden het water vast waardoor de ontlasting dunner en soepeler van vorm wordt. Ook voor macrogol geldt dat u hierbij op zoek moet naar de juiste dosering.
Darmspoelen
Darmspoelen kan worden ingezet bij ernstige klachten. Als de klachten van LARS na 3 tot 6 maanden niet zijn verminderd, of wanneer de klachten u beperken in uw dagelijks functioneren, is darmspoelen een goede manier om de dikke darm te legen.
Darmspoelen werkt als volgt. Via een spoelsysteem wordt er water via de anus ingebracht. De darm vult zich met water. Door de vulling wordt een natuurlijke reactie opgewekt om de ontlasting te lozen. Het is bedoeld om ongewild verlies van ontlasting te voorkomen en veelvuldige aandrang te verminderen. Spoelen is een dagelijks terugkomende activiteit waar u gemiddeld 30 tot 60 minuten mee bezig bent. Daarna heeft u als het goed gaat de hele dag geen ontlasting meer.
De arts of de stomaverpleegkundige kan u meer informatie geven over het darmspoelen. Na een instructie van een gespecialiseerd verpleegkundige kunt u dit thuis zelf doen.
Sacrale neurostimulatie
Sacrale neurostimulatie (SNS) is een techniek waarbij de zenuwbanen in de bekkenbodem gestimuleerd worden met elektrische pulsen om zo de signalen naar de hersenen te corrigeren. De toepassing van SNS bij LARS kan overwogen worden als de hierboven vermelde opties geen of weinig effect hebben.
Het meten van uw klachten
Door het bijhouden van een scorelijst krijgen we een goed inzicht in de klachten die u heeft en de eventuele verbetering van het ontlastingspatroon. Op basis van deze lijsten kunnen we eventuele behandeladviezen geven.
Het is goed om in de eerste 6 maanden maandelijks de LARS-scorelijst in te vullen en de score van de Bristol Stoelgangschaal bij te houden. Uw arts en coloncare verpleegkundige doorlopen deze vragenlijsten voor de operatie en op verschillende momenten na de operatie. Zo volgen we de ontwikkeling van uw klachten op. Eventuele andere problemen die u ervaart, kunt u met de arts of de coloncare verpleegkundige bespreken.
LARS-score
De ernst van het LARS wordt bepaald aan de hand van de LARS-score, een gevalideerde vragenlijst van vijf vragen.
Bent u weleens in de situatie geweest dat u geen controle had over het laten
van windjes?
|
0 |
|
4 |
|
7 |
Bent u wel eens in de situatie geweest, dat u dunne ontlasting niet kon ophouden?
|
0 |
|
3 |
|
3 |
Hoe vaak gaat u naar het toilet voor ontlasting?
|
5 |
|
4 |
|
2 |
|
0 |
Moet u weleens binnen het uur opnieuw naar het toilet voor ontlasting?
|
0 |
|
9 |
|
11 |
Heeft u weleens zo’n aandrang van ontlasting, dat u zich naar het toilet moet haasten?
|
0 |
|
11 |
|
16 |
Totaalscore:
0 - 20 geen LARS
21 - 29 lage LARS
30 - 42 hoge LARS
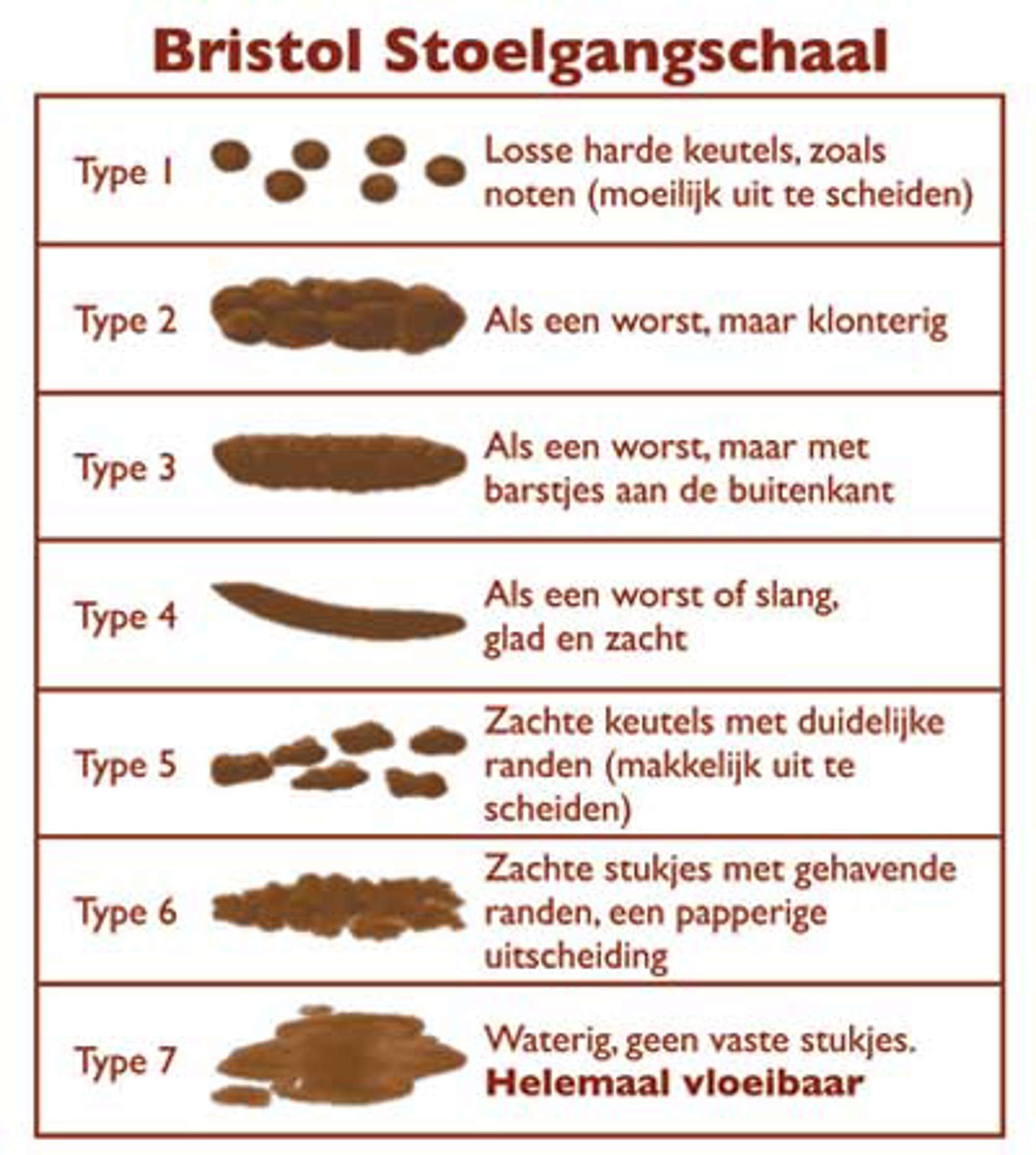
Bristol Stoelgangschaal
Problemen met de stoelgang worden groter als de ontlasting te dun of te dik is. De Bristol Stoelgangschaal geeft aan welke vorm de ontlasting heeft en welke score daar bij hoort. De ideale score op de Bristol Stoelgangschaal voor ontlasting is tussen 3 en 4. De Bristolscore houdt u de eerste 6 maanden na de operatie bij.

Vragen
Heeft u na het lezen van deze informatie nog vragen? Stel uw vragen tijdens het eerstvolgende bezoek of bel naar:
Contact
Opmerkingen
Ziet u een typfout, een taalkundige fout, of heeft u moeite met de leesbaarheid?
Ziet u teksten of afbeeldingen met auteursrechten die wij niet hebben vermeld?
Stuur een e-mail naar communicatie@viecuri.nl en we zoeken een passende oplossing.
Disclaimer
Deze informatie is algemeen en geen behandeladvies. De informatie is ook geen vervanging van de afspraken die tussen patiënt en zorgverlener zijn gemaakt. VieCuri kan niet aansprakelijk worden gesteld voor schade als gevolg van mogelijke onjuistheden. Bekijk hier de uitgebreide disclaimer.